18o Παγκόσμιο Συνέδριο Χειρουργικής της Νοσογόνου Παχυσαρκίας, Κωνσταντινούπολη, Τουρκία 28-31 Αυγούστου 2013

Από 28 έως 31 Αυγούστου πραγματοποιήθηκε στην Κωνσταντινούπολη το 18ο Παγκόσμιο Συνέδριο Χειρουργικής της Νοσογόνου Παχυσαρκίας.(δείτε όλες τις εργασίες). Υπήρχαν πολλά ερωτήματα που ζητούσαν απάντηση
1. Ποια είναι τα μακροπρόθεσμα αποτελέσματα όλων των μεθόδων με τα μέχρι στιγμής δεδομένα;
Σε ότι αφορά το γαστρικό δακτύλιο αναλύθηκαν 7 μελέτες με υπερδεκαετή μετεγχειρητική παρακολούθηση των ασθενών. H μέση απώλεια βάρους ήταν 54%. Με λίγα λόγια οι ασθενείς που υποβάλλονται σε τοποθέτηση γαστρικού δακτυλίου διατηρούν μια απώλεια βάρους της τάξης του 54% σε βάθος δεκαετίας και με βάση τα ευρήματα από την Αυστραλία φαίνεται ότι η απώλεια αυτή διατηρείται και στα 15 χρόνια.
Η ίδια μέση απώλεια(54%) 10 έτη μετά την επέμβαση παρατηρείται και στους ασθενείς που υπεβλήθησαν σε γαστρική παράκαμψη(by-pass).
Σε ότι αφορά το γαστρικό μανίκι η απώλεια στα 6 έτη είναι 50%, ενώ σε μελέτες με λίγα περιστατικά αλλά 8ετή παρακολούθηση η απώλεια είναι της τάξης του 44%.
Η μόνη μέθοδος που υπερέχει έναντι όλων των άλλων μεθόδων είναι η χολοπαγκρεατική παράκαμψη. Στα 10 έτη η απώλεια βάρους είναι της τάξης του 73%. Συνοδεύεται από πολλές επιπλοκές και γι αυτό πολλοί χειρουργοί την αποφεύγουν. Πρακτικά το όφελος που προσφέρει σε ένα μέσο ασθενή είναι ελάχιστο. Ένας μέσος ασθενής με ΒΜΙ 45 έχει να χάσει περίπου 50 κιλά. Αν κάνει γαστρικό δακτύλιο θα χάσει κατά μέσο όρο 27 κιλά, ενώ με τη χολοπαγκρεατική παράκαμψη 37 κιλά δηλ μια διαφορά 10 κιλών. Με τη χολοπαγκρεατική παράκαμψη το 30% του βάρους που χάνεται είναι μυϊκή μάζα, συνεπώς από τα 10 κιλά τα 3 είναι μυϊκή μάζα και έτσι η διαφορά απώλειας κιλών ανάμεσα στις 2 μεθόδους είναι πρακτικά μόνο 7 κιλά. Η διαφορά όμως στις επιπλοκές είναι υπέρ του γαστρικού δακτυλίου.
2. Τι γίνεται με το γαστρικό δακτύλιο;
Παρά το γεγονός ότι ο αριθμός των ατόμων που πάσχουν από παχυσαρκία αυξάνεται δραματικά, ο αριθμός των βαριατρικών επεμβάσεων σε όλο τον κόσμο έχει αρχίσει να μειώνεται. Έφτασε στο ψηλότερο σημείο τα έτη 2008-2009 και στη συνέχεια άρχισε να μειώνεται πιθανότατα λόγω των συνεπειών της παγκόσμιας οικονομικής κρίσης. Μείωση έχει παρουσιάσει και ο αριθμός των ασθενών που υποβάλλονται σε τοποθέτηση γαστρικού δακτυλίου καθώς επίσης και σε γαστρική παράκαμψη.
Οι βασικότεροι λόγοι της μείωσης του αριθμού των ασθενών που υποβάλλονται σε γαστρικό δακτύλιο είναι τα μέτρια αποτελέσματα των χειρουργών που ξεκίνησαν τη μέθοδο στις αρχές της δεκαετίας του 2000 και άρχισαν να παρουσιάζουν τα αποτελέσματα τους στα τέλη της δεκαετίας. Τα μέτρια αυτά αποτελέσματα οφείλονταν στην παλαιότερη γενιά των γαστρικών δακτυλίων(σκληροί δακτύλιοι, υψηλής πίεσης), στη διαφορετική τεχνική, στην έλλειψη γνώσεων για το πώς λειτουργεί ο γαστρικός δακτύλιος και κυρίως στην άναρχη ή και απούσα μετεγχειρητική παρακολούθηση(follow-up, after sale service).
Σε χώρες όπως η Αυστραλία όπου η παρακολούθηση γίνεται συστηματικά και μεθοδικά και
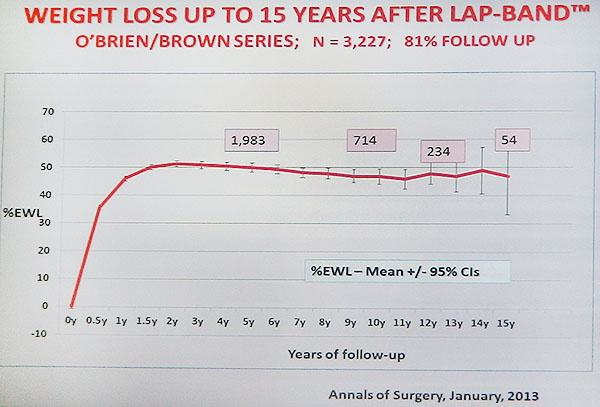
επιδοτείται από το δημόσιο σύστημα υγείας τα αποτελέσματα είναι πολύ καλά. Στην Ευρώπη αντίθετα σε γενικές γραμμές σε πολλά κέντρα η μετεγχειρητική παρακολούθηση ήταν ανεπαρκέστατη με συνέπεια τα άσχημα αποτελέσματα και την εγκατάλειψη της μεθόδου από αρκετούς χειρουργούς. Σε όποια κέντρα πάντως(κυρίως ιδιωτικού χαρακτήρα σε Γαλλία, Αυστρία, Ιταλία, Πορτογαλία, Τσεχία) η μετεγχειρητική παρακολούθηση ήταν στα πρότυπα του αυστραλιανού μοντέλου τα αποτελέσματα είναι επίσης πολύ καλά. Στις ΗΠΑ πολλά κέντρα έχουν ικανοποιητικού βαθμού παρακολούθηση, ενώ στη Λατινική Αμερική η παρακολούθηση είναι σχεδόν απούσα κυρίως λόγω των αποστάσεων και της δυσκολίας πρόσβασης στα κέντρα παρακολούθησης.
Στη διάρκεια του συνεδρίου ο χειρουργός J. H. από το Βέλγιο περιέγραψε πολύ παραστατικά για ποιο λόγο ένας χειρουργός θα εγκατέλειπε τη μέθοδο του γαστρικού δακτυλίου:
“Gastric band is not a sexy, not an attractive procedure for the surgeon because it is easy. And also follow-up is very important. In our country(Belgium) follow-up happens in the surgeon’s office. So if you have like 200 patients sitting and waiting to have a band filling it is really a pain. That is why many surgeons in Belgium no longer do it. But that’s not evidence based practice. Do not attempt gastric band if you cannot guarantee an adequate follow-up. I don’t think we should attempt a band gastroplasty without follow-up. We have to be honest with ourselves. If you can’t just don’t do it, but if you can the band deserves a chance”
«Ο γαστρικός δακτύλιος δεν είναι sexy, δεν είναι μια ελκυστική επέμβαση για το χειρουργό επειδή είναι εύκολη. Και επίσης η μετεγχειρητική παρακολούθηση είναι πολύ σπουδαία. Στη χώρα μας(Βέλγιο) η μετεγχειρητική παρακολούθηση γίνεται στο γραφείο του χειρουργού. Έτσι αν έχεις 200 ασθενείς να κάθονται και να περιμένουν για ρύθμιση του δακτυλίου είναι πραγματικά επώδυνο. Γι αυτό πολλοί χειρουργοί στο Βέλγιο δεν την κάνουν πια την επέμβαση. Αυτό όμως δεν είναι τεκμηριωμένη ιατρική. Μην επιχειρήσεις το γαστρικό δακτύλιο αν δεν μπορείς να εγγυηθείς επαρκή μετεγχειρητική παρακολούθηση. Δεν νομίζω ότι πρέπει να επιχειρούμε γαστρικό δακτύλιο χωρίς μετεγχειρητική παρακολούθηση. Πρέπει να είμαστε ειλικρινείς με του εαυτούς μας. Αν δεν μπορείς να την κάνεις(τη μετεγχειρητική παρακολούθηση), μην κάνεις(γαστρικό δακτύλιο), αλλά αν μπορείς τότε ο γαστρικό δακτύλιος αξίζει μια ευκαιρία»
Με λίγα λόγια περιέγραψε αυτό που βιώνουν όλοι οι χειρουργοί που ασχολούνται με το γαστρικό δακτύλιο. Το φορτίο της μετεγχειρητικής παρακολούθησης. Το φορτίο αυτό φαίνεται πως είναι δυσβάσταχτο για κάποιους χειρουργούς και έτσι επιλέγουν επεμβάσεις περισσότερο πολύπλοκες που όμως δεν απαιτούν εντατική και συστηματική παρακολούθηση. Μετά την επέμβαση του γαστρικού δακτυλίου η μετεγχειρητική παρακολούθηση βοηθά στη διαρκή εκπαίδευση του ασθενή, του δίνει τη δυνατότητα να μιλήσει για το φαγητό που τρώει, για τις αλλαγές στη ζωή του, για τις νέες του συνήθειες, τον ενθαρρύνει να συνεχίσει με αποφασιστικότητα, γίνεται ρύθμιση του δακτυλίου και έλεγχος για τυχόν προβλήματα(παλινδρόμηση, πόνος, δυσφαγία).
Ο γαστρικός δακτύλιος βοηθά το 75-80% των ασθενών να έχουν ικανοποιητική απώλεια βάρους σε βάθος 10-15 ετών, είναι εύκολη επέμβαση χωρίς επιπλοκές, δεν επιφέρει καμία ανατομική αλλαγή στο γαστρεντερικό σωλήνα, είναι αναστρέψιμη και σε όσους δεν έχει ικανοποιητικό αποτέλεσμα είναι εύκολο να προχωρήσουν σε 2η επέμβαση η οποία σε καμία περίπτωση δεν θα πρέπει να είναι πάλι περιοριστικού τύπου(πχ γαστρικό μανίκι) διότι η αποτελεσματικότητα της θα είναι περιορισμένης διάρκειας.
3. Τι περισσότερο γνωρίζουμε για το γαστρικό μανίκι;
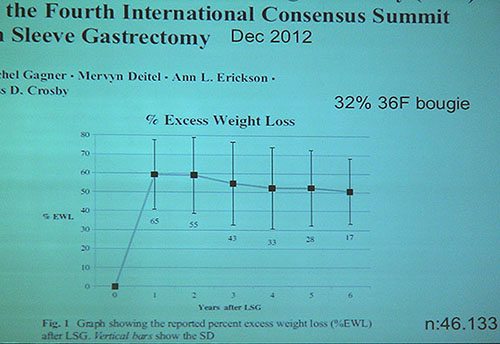
Στη διάρκεια του συνεδρίου παρουσιάστηκαν περισσότερα δεδομένα σε ότι αφορά την μακροπρόθεσμη απώλεια βάρους. Με βάση τα δεδομένα από το 4th International Consensus Summit on Sleeve Gastrectomy(Δεκ 2012) η απώλεια βάρους στα 6 έτη είναι στο 50% με τάσεις σταθεροποίησης έως καθόδου. Από την καμπύλη διαπιστώνεται αυτό που είναι ήδη γνωστό ότι δηλ η απώλεια επιτυγχάνεται στο 1ο έτος μετά την επέμβαση, διατηρείται 2ο με 3ο έτος και 4ο-5ο έτος επανακτάται 15-20% της απώλειας. Άλλες μελέτες παρουσίασαν παρόμοια αποτελέσματα, ενώ σε μελέτες 8ετίας η απώλεια είναι της τάξης του 40-45%.
Οι κύριοι λόγοι για την αποτυχία της μεθόδου είναι η μη συμμόρφωση των ασθενών, η απουσία μετεγχειρητικής παρακολούθησης, η μη σωστή επιλογή ασθενών, η προσαρμογή των ασθενών στην περιοριστική επέμβαση(γλυκά, ρευστές τροφές) ιδιαίτερα μετά από γαστρικό δακτύλιο, η διάταση του άντρου του στομάχου καθώς επίσης και η ανεπαρκής χειρουργική τεχνική. Σε περίπτωση αποτυχίας της μεθόδου οι ασθενείς υπεβλήθησαν σε γαστρική παράκαμψη(Bohdalian et al 15%, Weiner et al 23.5%).
Σε ότι αφορά τις επιπλοκές άμεσα μετεγχειρητικά, αφορά περίπου το 6% των ασθενών(διαφυγή στο σημείο διατομής 2%, αιμορραγία 2%, κάκωση σπληνός ή ήπατος 1%, στένωση 1%). Εκείνο που είναι ιδιαίτερα σημαντικό μετεγχειρητικά είναι η ανάπτυξη γαστροοισοφαγικής παλινδρόμησης σε σημαντικό ποσοστό ασθενών(10-30%). Η παλινδρόμηση αυτή επιδεινώνεται 2-3 έτη μετά την επέμβαση και γνωρίζουμε πλέον ότι οφείλεται στην ελάττωση της πίεσης του κατώτερου οισοφαγικού σφικτήρα. Για την παλινδρόμηση οι ασθενείς χρειάζονται δια βίου χορήγηση φαρμάκων ενώ σε μερικές περιπτώσεις μετατροπή της επέμβασης σε γαστρική παράκαμψη.
Ιδιαίτερα σημαντικά ήταν και τα ευρήματα από τις μακροπρόθεσμες συνέπειες της επέμβασης στο γαστρεντερικό σωλήνα. Τα σημεία τα οποία υφίστανται σημαντικές μεταβολές είναι το άντρο του στομάχου και το δωδεκαδάκτυλο. Το ποιο σημείο θα εμφανίσει αλλοιώσεις μη αναστρέψιμες εξαρτάται από τη λειτουργικότητα του πυλωρού. Ο πυλωρός είναι ένας σφικτήρας που επιτρέπει τη σταδιακή μεταφορά της τροφής από το στόμαχο στο 12/δάκτυλο. Αν ο σφικτήρας είναι σπαστικού τύπου παρουσιάζει δηλ αυξημένη πίεση τότε αυτό έχει σαν συνέπεια τη διάταση του άντρου του στομάχου σε τέτοιο σημείο που να επιτρέπει την κατανάλωση μεγαλύτερων ποσοτήτων τροφής και επανάκτηση του βάρους. Αν ο σφικτήρας είναι χαλαρού τύπου, παραμένει ανοιχτός και αυτό έχει σαν αποτέλεσμα τη μεγάλη διάταση του 12/δακτύλου με συνέπεια παλινδρόμηση χολής. Το τελικό αποτέλεσμα είναι και πάλι η επανάκτηση βάρους. Πέρα από την επανάκτηση βάρους οι μακροπρόθεσμες συνέπειες είτε της διάτασης του άντρου, είτε της διάτασης του 12/δακτύλου δεν είναι ακόμη γνωστές
4. Τι περισσότερο γνωρίζουμε για τη γαστρική πτύχωση;
Οι περισσότεροι μελετητές επέμεναν στο γεγονός ότι η μέθοδος εξακολουθεί να είναι «υπό δοκιμή»(investigational) σε ότι αφορά τα μακροπρόθεσμα αποτελέσματα της. Άμεσα μετεγχειρητικά παρουσιάζονται προβλήματα σε σημαντικό ποσοστό ασθενών.
Οι μείζονες επιπλοκές απαντώνται στο 7% των ασθενών(οξεία γαστρική απόφραξη, διαφυγή γαστρικού περιεχομένου, αιμορραγία, απόστημα ήπατος, θρόμβωση πυλαίας), ενώ οι ελάσσονες επιπλοκές δεν είναι αμελητέες και αρκετές φορές έχουν σαν συνέπεια την παράταση της παραμονής στο νοσοκομείο(Ναυτία 22-88%, έμετος 14-13%, αυξημένη σιελόρροια 5-33%, δυσανεξία στερεάς τροφής 12-18%).
Το 1ο έτος μετά την επέμβαση οι ασθενείς παρουσιάζουν απώλεια βάρους της τάξης του 40-50%, ενώ σε μακροπρόθεσμη βάση τα αποτελέσματα αναμένεται να είναι χειρότερα. Η μέθοδος δεν είναι ακόμη στανταρισμένη, τα αποτελέσματα εξαρτώνται από την εμπειρία του χειρουργού και όπως δήλωσε ο Ιρανός χειρουργός Μ Τalebpour που πρωτοεφάρμοσε τη μέθοδο πριν 8 χρόνια, είναι κατάλληλη για γυναίκες, με χαμηλό ΔΜΣ(35), που έχουν πολλές πιθανότητες να συνεχίσουν με δίαιτα και άσκηση μετά την επέμβαση προκειμένου να διατηρήσουν την όποια απώλεια βάρους πέτυχαν τους πρώτους 7-9 μήνες μετά την επέμβαση.
5. Υπάρχουν άλλες επεμβάσεις που μπορεί να έρθουν στο προσκήνιο;
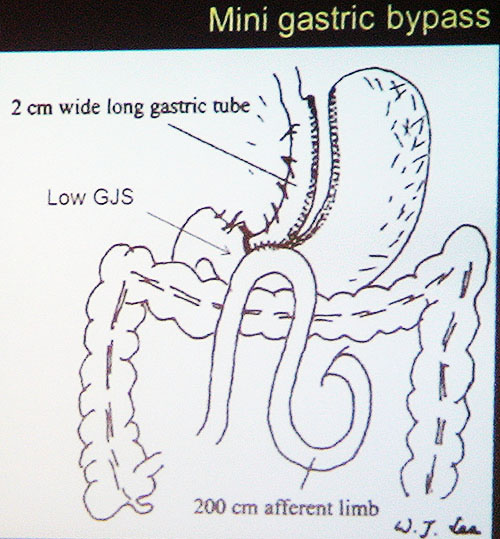
Αρκετοί μελετητές από χώρες όπως η Ισπανία, Γαλλία, Ιταλία, Μ. Βρετανία, Ταϊβάν, Ινδία παρουσίασαν την εμπειρία τους από την επέμβαση γαστρική παράκαμψη μιας αναστόμωσης(mini gastric by-pass, omega-loop by-pass). H μέθοδος πρωτοπαρουσιάστηκε πριν 12 έτη από τον Rutledge στις ΗΠΑ και παρά τα πολύ καλά αποτελέσματα όσον αφορά την απώλεια βάρους δεν έτυχε ευρείας αποδοχής. Υπήρχε ανησυχία για τις πιθανές επιπλοκές και συνέπειες σε μακροπρόθεσμη βάση. Ανησυχίες που αποδείχτηκαν αβάσιμες αφού δεν επιβεβαιώθηκαν από καμία μελέτη. Η μέθοδος έχει αρχίσει να γίνεται ολοένα και περισσότερο δημοφιλής αφού είναι ευκολότερη από την κλασική γαστρική παράκαμψη, έχει πολύ λιγότερες επιπλοκές και μπορεί να εφαρμοστεί ευκολότερα και σε ασθενείς μετά από γαστρικό δακτύλιο ή γαστρικό μανίκι που δεν είχαν ικανοποιητική απώλεια βάρους ή επανέκτησαν σημαντικό μέρος του απολεσθέντος βάρους
Σε ότι αφορά την απώλεια βάρους σε μακροπρόθεσμη βάση είναι περίπου 70%, ενώ αξίζει να τονιστεί ότι η μέθοδος μπορεί να θεωρηθεί αναστρέψιμη. Συνδυάζει τα στοιχεία μιας περιοριστικής επέμβασης και μια επέμβασης δυσαπορρόφησης. Είναι βέβαιο ότι στο εγγύς μέλλον θα αποτελέσει ένα ισχυρό όπλο στην αντιμετώπιση της παχυσαρκίας.
επιστροφή